- Daño de los pequeños vasos sanguíneos (microangiopatía)
- Daño de los nervios periféricos (polineuropatía)
- Pie diabético: heridas difícilmente curables y la mala irrigación sanguínea de los pies, puede conducir a laceraciones y eventualmente a la amputación de las extremidades inferiores.
- Daño de la retina (retinopatía diabética)
- Daño renal Desde la nefropatía incipiente hasta la Insuficiencia renal crónica terminal
- Hígado graso o Hepatitis de Hígado graso (Esteatosis hepática)
- Daño de los vasos sanguíneos grandes (macroangiopatía): trastorno de las grandes Arterias. Esta enfermedad conduce a infartos, apoplejías y trastornos de la circulación sanguínea en las piernas. En presencia simultánea de polineuropatía y a pesar de la circulación sanguínea crítica pueden no sentirse dolores.
- Daño cerebrovascular: causados por una inflamación en la sangre lo que provoca un coagulo sanguíneo, esto obstruye una arteria y puede provocar necrosis en la zona afectada del cerebro.
- Cardiopatía: Debido a que el elevado nivel de glucosa ataca el corazón ocasionando daños y enfermedades coronarias.
- Coma diabético: Sus primeras causas son la Diabetes avanzada, Hiperglucemia y el sobrepeso.
- Dermopatía diabética: o Daños a la piel.
- Hipertensión arterial: Debido a la cardiopatía y problemas coronarios, consta que la hipertensión arterial y la diabetes son enfermedades “hermanadas”.
- Enfermedad periodontal. Uno de los mecanismos para explicar la relación entre diabetes mellitus y periodontitis sugiere que la presencia de enfermedad periodontal puede perpetuar un estado de inflamación crónica a nivel sistémico, que se hace patente por el incremento de proteína C reactiva, IL-6, y altos niveles de fibrinógeno. La infección periodontal puede elevar el estado de inflamación sistémica y exacerbar la resistencia a la insulina. El nivel elevado de IL-6 y TNF-α es similar a la obesidad cuando induce o exacerba resistencia a la insulina. La lesión periodontal es capaz de producir alteraciones en la señalización de insulina y sensibilidad a la insulina, probablemente debido a la elevación de TNF-α en la concentración plasmática.
La neuropatía diabética es consecuencia de la lesión microvascular diabética que involucra los vasos sanguíneos menores que suministra los nervios de los vasos. Los estados relativamente comunes que se pueden asociar a neuropatía diabética incluyen tercera parálisis del nervio; mononeuropatía; mononeuropatía múltiple; amilotrofía diabética; polineuropatía dolor; nueropatía autonómica; y neuropatía toracoabdominal
La angiopatía diabética es una enfermedad de los vasos sanguíneos relacionada con el curso crónico de la diabetes mellitus, la principal causa de insuficiencia renal a nivel mundial. La angiopatía diabética se caracteriza por una proliferación del endotelio, acúmulo de glicoproteínas en la capa íntima y espesor de la membrana basal de los capilares y pequeños vasos sanguíneos. Ese espesamiento causa tal reducción de flujo sanguíneo, especialmente a las extremidades del individuo, que aparece gangrena que requiere amputación, por lo general de los dedos del pie o el pie mismo. Ocasionalmente se requiere la amputación del miembro entero. La angiopatía diabética es la principal causa de ceguera entre adultos no ancianos en los Estados Unidos. En Cuba, la tasa de angiopatías periféricas en la población diabética alcanzan los 19,5 por cada 100 mil habitantes
Gangrena en 3 dedos del pie. Complicación del pie diabético.
El pie diabético tiene una “base etiopatogénica neuropática”, porque la causa primaria está en el daño progresivo que la diabetes produce sobre los nervios, lo que se conoce como “Neuropatía”. Los nervios están encargados de informar sobre los diferentes estímulos (nervios sensitivos) y de controlar a los músculos (nervios efectores). En los díabéticos, la afectación de los nervios hace que se pierda la sensibilidad, especialmente la sensibilidad dolorosa y térmica, y que los músculos se atrofien, favoreciendo la aparición de deformidades en el pie, ya que los músculos se insertan en los huesos, los movilizan y dan estabilidad a la estructura ósea.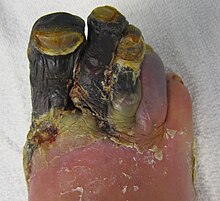
El hecho de que una persona pierda la sensibilidad en el pie implica que si se produce una herida, un roce excesivo, una hiperpresión de un punto determinado o una exposición excesiva a fuentes de calor o frío no se sientan. El dolor es un mecanismo defensivo del organismo que incita a tomar medidas que protejan de factores agresivos. Los diabéticos pueden sufrir heridas y no darse cuenta. Además, la pérdida de control muscular favorece la aparición de deformidades y éstas pueden, al mismo tiempo, favorecer roces, cambios en la distribución de los apoyos del pie durante la marcha y, en definitiva, predisponer a determinados puntos del pie a agresiones que, de no ser atajadas a tiempo, pueden originar gangrena y por tanto ser necesario la amputación.
Si deseas obtener mas información sobre la Diabetes, visita el siguiente enlace Haz Clic Aqui
